La dégénérescence maculaire liée à l’âge (DMLA)

Auteurs :
- GIRMENS Jean-François (Dr – Médecin ophtalmologiste)
- HACHET Corinne
- Equipe Offre Prévention de la Mutualité Française
L’essentiel de la dégénérescence maculaire liée à l’âge (DMLA)
La dégénérescence maculaire liée à l’âge, ou DMLA, touche une partie de la rétine nommée « macula », qui est responsable de la vision centrale. Elle permet la reconnaissance des visages, des détails et de la couleur. 80 % des informations de notre environnement passe par le canal visuel.
La DMLA touche actuellement plus de 1,5 million de personnes, y compris les personnes présentant des signes, même mineurs, de DMLA.
La DMLA représente la première cause de baisse de vision chez les personnes âgées de plus de 50 ans dans les pays industrialisés et correspond à la troisième cause de malvoyance dans le monde.
Il s’agit d’une maladie essentiellement liée à l’âge. Elle apparaît en général après 50 ans et sa fréquence augmente avec l’âge.
Avec le vieillissement de la population, on prévoit une forte augmentation du nombre de cas en France dans les prochaines années.
La DMLA se traduit par une atteinte de la vision centrale : vision trouble, déformations, couleurs altérées, taches en plein centre du champ de vision.
Alors que la vision périphérique reste intacte, il devient difficile ou impossible pour la personne atteinte par la DMLA d’effectuer des tâches de précision : lecture, écriture, couture, conduite de véhicule, activité de bricolage, de manière générale les activités de précision et du détail.
On distingue deux types de DMLA :
- DMLA sèche, à évolution lente,
- DMLA humide, à évolution rapide et pouvant nécessiter un traitement en urgence.
Le diagnostic de la DMLA repose sur un examen du fond de l’œil par un ophtalmologiste.
Le traitement est différent selon le type de DMLA, et il peut reposer sur des règles hygiéno-diététiques, des médicaments.
Qu’est-ce que la DMLA ?
La dégénérescence maculaire liée à l’âge (DMLA) est une maladie de la rétine. Elle est liée au vieillissement. Il s’agit d’une maladie évolutive. Dans certains cas, des traitements doivent être envisagés dès les premiers signes.
Les mécanismes de la DMLA
La rétine tapisse le fond de l’œil et fonctionne comme un capteur d’appareil photographique : elle reçoit la lumière et la transforme en signaux électriques que le nerf optique transmet au cerveau pour qu’il les interprète.
La macula est la zone centrale de la rétine. Elle ne représente que 3 % de sa surface mais elle transmet à elle seule 90 % des informations visuelles.
C’est sur elle que se forment les images des objets regardés et c’est une zone très riche en cellules photo-réceptrices.
La macula permet la vision des détails et des couleurs.
Sous la rétine, se trouve la choroïde : une zone très riche en vaisseaux sanguins qui alimentent la rétine pour en assurer le bon fonctionnement.
Quand l’œil vieillit, des dépôts peuvent s’accumuler sous la macula : ce sont les drusen.
Leur formation est accompagnée d’une modification de la zone de contact entre la rétine et la choroïde et de modifications de pigmentation du fond d’œil.
Ces modifications liées au vieillissement constituent le premier stade de la DMLA.
On parle de « maculopathie liée à l’âge (MLA) ».
La maladie continue ensuite d’évoluer et développe de nouveaux symptômes :
- déformations de la vision, notamment des lignes,
- baisse de l’acuité visuelle,
- tâche noire centrale.
A ce stade il s’agit d’une dégénérescence maculaire liée à l’âge (DMLA).
Les types de DMLA
Il existe deux types de DMLA :
- DMLA sèche (ou atrophique) : les cellules photoréceptrices de la rétine disparaissent progressivement et la macula s’amincit. Son évolution est lente ;
- DMLA humide (ou néovasculaire, ou exsudative) : de nouveaux vaisseaux se forment sous la macula à partir de la choroïde. Anormaux et fragiles, ils laissent échapper du liquide : soit du plasma pour la forme œdémateuse, soit des globules rouges pour la forme hémorragique. Ces atteintes participent aux troubles de la vision de la personne. L’évolution de la DMLA humide peut être rapide et elle nécessite un avis ophtalmologique en urgence.
Quels sont les facteurs de risques et la prévention de la DMLA ?
La cause principale de la DMLA est le vieillissement de l’œil.
Certains facteurs de risques favorisent son apparition.
A contrario, quelques mesures simples, comme une alimentation favorisant l’apport de certaines vitamines, pourraient prévenir la maladie dans une certaine mesure.
Les facteurs de risque de la DMLA
- L’hérédité : le risque de DMLA est multiplié par 4 si les parents en sont atteints ;
- l’âge,
- le tabagisme,
- l’hypertension artérielle,
- l’exposition excessive au soleil : les rayons UV abîment et vieillissent prématurément la rétine.
Peut-on prévenir la DMLA ?
Il faut s’exposer le moins possible aux facteurs de risques sur lesquels on peut agir.
Il convient donc :
- d’arrêter de fumer,
- de contrôler sa tension artérielle,
- de protéger ses yeux du soleil, des ultraviolets.
En complément, une bonne hygiène alimentaire et un apport quotidien de certaines vitamines et nutriments sont essentiels, aussi pour préserver un bon état général pour tous.
|
Quelles vitamines et nutriments ? |
Dans quels aliments ? |
Pourquoi ? |
|
Acides gras oméga 3 |
Poissons gras : maquereau, saumon, thon, hareng, sardine etc. |
Renouvellement et bon fonctionnement des cellules photoréceptrices de la rétine. |
|
Pigments caroténoïdes (lutéine et zéaxanthine) |
Épinards, jaune d’œuf, fruits et légumes verts, rouges et orangés |
S’incorporent dans la macula et jouent un rôle de filtre solaire. |
|
Micronutriments antioxydants : minéraux (sélénium, zinc), vitamines A, C et E, bêta carotène, polyphénols |
|
Freinent les réactions d’oxydation qui conduisent au vieillissement et à l’altération des cellules de la rétine. |
Quels sont les signes de la DMLA ?
Le début est insidieux et sans signe spécifique.
Les symptômes évidents de la maladie n’apparaissent que lorsque les lésions rétiniennes sont plus importantes. Il existe néanmoins quelques signes qui doivent inciter à consulter un ophtalmologiste pour procéder à des examens.
Les contrastes sont moins bien perçus
Par exemple, les lignes de texte sur les pages d’un livre semblent moins bien ressortir sur le fond blanc.
La personne a un besoin accru de lumière ambiante pour lire, coudre, écrire ou mener à bien toute autre tâche demandant de la minutie.
L’acuité visuelle diminue
On observe :
- une baisse de l’acuité visuelle, lente pour la DMLA sèche et rapide pour la DMLA humide,
- une moins bonne perception des détails,
Des lignes déformées
Les lignes droites semblent onduler ou faire des vagues. Ces déformations ou métamorphopsies sont induites par les dépôts ou l’œdème.
Des taches sombres centrales ou paracentrales
À un stade avancé, une tache sombre apparaît au milieu du champ de vision. Il s’agit d’un scotome ou déficit dont on peut surveiller l’évolution lors de relevé du champ visuel.
Il peut être d’une couleur plus ou moins foncée. Il empêche la vision centrale.
Des taches peuvent aussi apparaître en périphérie, notamment dans le cas de la DMLA sèche.
Mais le diagnostic ne peut être posé que par l’examen du fond d’œil.
DMLA : voulez-vous tester votre vue ?
La grille d’Amsler, ou tout autre repère comportant des lignes horizontales ou verticales, permettent de dépister les signes évocateurs de pathologie maculaire (parmi lesquelles la DMLA est la plus fréquente).
Il faut fixer du regard, un œil à la fois, le point central de la grille : exercice à faire régulièrement.
Tous les symptômes d’alerte sont bien perçus sur l’œil directeur et moins sur l’autre d’où l’intérêt de faire l’exercice de la grille œil par œil.
Si des déformations et/ou des taches apparaissent, et/ou si des zones de ne sont pas visibles d’une semaine à l’autre, il est nécessaire d’en parler avec un ophtalmologiste pour procéder à des examens.
Plus les déformations sont accentuées, plus la DMLA a progressé.
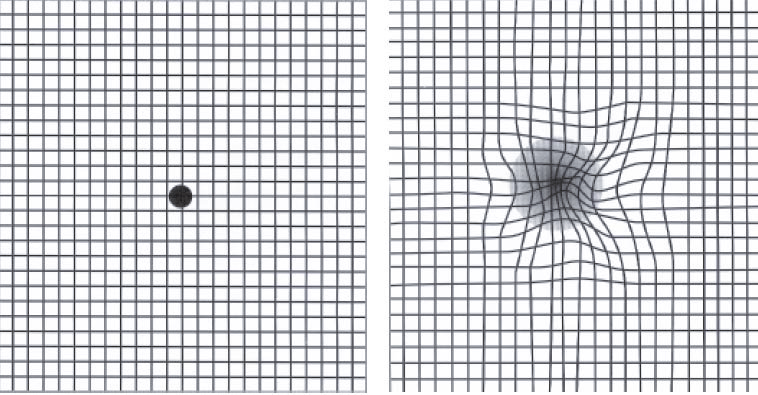
Des lignes déformées et/ou des zones non visibles peuvent signaler une DMLA.
Un examen par un ophtalmologiste permettra de confirmer le diagnostic de DMLA, ou d’identifier une autre origine à ces perturbations visuelles.
Reproduire ce test à intervalles réguliers et un œil après l’autre peut aider à dépister une DMLA et à la prendre en charge le plus tôt possible.
On peut aussi s’aider des carreaux de faïence posés dans une salle de bain ou une cuisine par exemple, d’une grille de mots croisés ou de sudoku, de tout ce qui comporte des lignes horizontales et verticales en somme !
Si les lignes sont déformées ou ondulées, et si de plus ces modifications sont de survenues rapides, il faut consulter un ophtalmologiste.
Comment fait-on le diagnostic de la DMLA ?
L’examen du fond de l’œil par un ophtalmologiste permet de diagnostiquer la DMLA. Le médecin procède ensuite à des examens complémentaires pour confirmer son diagnostic, pour vérifier l’état d’avancement de la maladie et pour déterminer quels traitements mettre en œuvre.
L’examen du fond de l’œil
L’ophtalmologiste instille quelques gouttes d’un collyre dans l’œil pour dilater la pupille.
Il observe ensuite le fond de l’œil grâce à une lentille et à un biomicroscope (lampe à fente).
Il peut aussi prendre des photos de la rétine grâce à un rétinographe, avec ou sans dilatation de la pupille au préalable. Outre des photos couleurs, il est possible d’utiliser diverses sources lumineuses (verte, rouge, bleue, infra-rouge…) afin d’analyser plus précisément les lésions rétiniennes.
La dilatation de la pupille par le collyre est indolore, mais elle peut gêner la conduite automobile pendant les heures qui suivent l’examen.
Il vaut donc mieux se rendre chez l’ophtalmologiste en étant accompagné ou grâce aux transports en communs.
L’angiographie grâce à un produit de contraste
L’ophtalmologiste injecte un produit de contraste (fluorescéine et/ou vert d’indocyanine) dans une veine du bras. Le produit atteint l’œil en moins de dix secondes.
Le médecin peut alors prendre une série de clichés grâce au rétinographe après avoir dilaté la pupille à l’aide d’une source lumineuse spécifique du produit fluorescent utilisé.
En réagissant à la lumière, le produit de contraste rend les veines et les vaisseaux de l’œil très visibles.
L’angiographie dure une quinzaine de minutes et elle est indolore.
La tomographie de la rétine en lumière cohérente (OCT)
Grâce à un faisceau de lumière infrarouge, l’appareil produit des images en coupe de la rétine.
Cet examen permet de mesurer l’épaisseur de la rétine.
La tomographie de la rétine en lumière cohérente (OCT) se pratique habituellement après dilatation de la pupille, mais certains appareils récents permettent de s’en passer.
Elle est indolore et ne nécessite pas l’injection d’un produit de contraste.
Comment soigne-t-on la DMLA ?
Aucun traitement curatif n’existe pour la DMLA sèche.
Par contre, la DMLA humide bénéficie de plusieurs types de traitements, selon la nature et l’emplacement des lésions qu’elle entraine. Les traitements de la DMLA sont pris en charge sur les tarifs de remboursement de la Sécurité sociale.
L’annonce de la maladie va induire :
- une surveillance,
- des traitements adaptés et des conseils hygiéno-diététiques,
- une prise en charge des conséquences de l’atteinte visuelle c’est-à-dire orthoptique, bilan optique basse vision,
- voire une prise ne charge globale en SSR (service de soins et de suite en réadaptation pour déficients visuels).
Le contrôle des facteurs de risque (tabagisme, protection du soleil etc.) peut contribuer à diminuer le risque d’évolution vers la DMLA avérée (sèche ou humide).
Le traitement de la DMLA sèche
Le traitement de la DMLA sèche repose sur une adaptation de l’alimentation et sur la prise de compléments alimentaires riches en vitamines et anti-oxydants.
Une auto-surveillance régulière est nécessaire pour dépister rapidement un possible passage de la forme sèche à la forme humide de la DMLA.
Les traitements de la DMLA humide
Chaque cas est unique et le choix du mode de traitement dépend :
- du type de lésions à traiter,
- de l’emplacement des lésions,
- des contre-indications éventuelles,
- de l’acceptation par le patient de l’un ou l’autre traitement.
On distingue :
- les traitements administrés directement dans l’œil : grâce à une injection à travers le blanc de l’œil, le médicament est injecté dans le vitré. Ces traitements freinent la croissance des néo-vaisseaux sanguins et limitent leurs conséquences (œdème, hémorragies). Il peut être nécessaire de renouveler les injections plusieurs fois ;
- la thérapie photodynamique : un produit est injecté par voie veineuse. Il va se fixer sur les néo-vaisseaux sanguins à l’origine de la DMLA. L’ophtalmologiste anesthésie l’œil grâce à un collyre. Puis il pose une lentille de contact à travers laquelle il procédera à l’activation du produit par lumière laser.
Plusieurs séances peuvent être nécessaires, et une surveillance régulière est nécessaire pour éviter une récidive des lésions ; - la photocoagulation par laser : réservée à certaines DMLA, elle consiste à brûler les lésions qui se trouvent en périphérie de la macula avant que la baisse de la vision de la personne malade ne soit trop importante.
En général, une seule séance suffit et elle est réalisée par l’ophtalmologiste, sans qu’une hospitalisation ne soit nécessaire. Des contrôles réguliers après l’intervention permettent de prévenir une récidive.
Ces deux dernières modalités de traitement deviennent de plus en plus rares, au bénéfice de la première.
La rééducation visuelle
La réadaptation en basse vision est un service de médecine physique et de réadaptation dont la spécialité consiste à assurer la prise en charge des personnes atteintes d’une déficience dans le but d’en minimiser les conséquences physiques, psychologiques et socio-économiques. La prise en charge est pluridisciplinaire pour que chaque situation de la vie quotidienne soit abordée afin que le patient puisse retrouver son autonomie et améliorer l’utilisation de ses capacités visuelles restantes.
Pour être efficace, la rééducation visuelle demande une forte implication du patient.
Elle est réalisée sous la direction d’un médecin coordinateur par une équipe pluridisciplinaire : orthoptiste, opticien, rééducateurs en autonomie de la vie journalière et en locomotion, ergothérapeute, psychologue, assistante sociale, etc.
Selon l’importance de la déficience visuelle, la rééducation est pratiquée à proximité, en centre de rééducation ambulatoire ou dans le cadre d’une hospitalisation.
Comment vivre avec la DMLA ?
En raison des déficiences visuelles qu’elle entraine, la DMLA peut être difficile à vivre et constituer un frein à la réalisation des activités quotidiennes. Quelques aménagements, équipements ou précautions permettent cependant de retrouver une certaine qualité de vie. Voici nos conseils pratiques.
S’adapter aux conditions de lumière ambiante
- S’assurer que l’éclairage du domicile est suffisant ;
- éviter de se placer face à la fenêtre pour lire ou coudre afin d’éviter les éblouissements ;
- privilégier l’éclairage d’appoint apportant une source lumineuse ciblée sur le plan de travail, ou les activités de précision comme la lecture ou l’écriture, épluchage des légumes, préparation des repas, prises des repas.
Créer de nouveaux repères
- Des étiquettes de couleur et/ou en gros caractères pour identifier les produits ménagers ;
- des gommettes de couleur ou des butées tactiles pour identifier plus facilement les boutons des panneaux de commande des appareils électro-ménagers ;
- privilégier le plus possible les contrastes : set de table foncé sous assiette blanche, vaisselle de couleur ou blanche selon les mets. Eviter les nappes à dessin cela empêche la discrimination visuelle : préférer les nappes unies et mates.
Rendre son domicile plus sûr
De manière générale, il faut éviter tout obstacle sur les trajets à l’intérieur du domicile :
- fermer les portes et tiroirs des placards, buffets et commodes pour éviter les chocs frontaux ;
- repousser les chaises sous les tables quand elles ne sont pas occupées ;
- ne pas laisser trainer des objets dans les passages, éviter les tables de salon en verre ;
- recouvrir les nez de marche avec du ruban adhésifs de couleur contrastée avec la marche pour mieux localiser le volet de marche.
Utiliser du matériel adapté
Les fabricants proposent aujourd’hui du matériel adapté à la basse vision à des prix plus abordables :
- téléphone fixe à grosses touches avec retour vocal, téléphone portable vocalisé et à commande vocale,
- clavier en gros caractères, logiciel d’agrandissement de caractères,
- paramétrages d’accessibilité spécifiques liés a l’environnement de l’ordinateur pour les personnes déficientes visuelles,
- livres, jeux de société en gros caractères,
- piluliers sonores,
- loupes électroniques et téléagrandisseurs,
- réveils et montres parlants,
- lecteur de livres audio.
Travailler
Le médecin du travail peut conseiller sur les aménagements à apporter au poste de travail pour faciliter le maintien dans l’emploi de la personne atteinte de DMLA.
Références
Sources
- Société Française d’Ophtalmologie (SFO). La Dégénérescence Maculaire Liée à l’Age.
- Syndicat Nationale des Ophtalmologistes de France (SNOF). DMLA (Dégénérescence Maculaire Liée à l’Age)
- Association DMLA. La DMLA.
- Institut national de la santé et de la recherche médicale (Inserm). Dégénérescence maculaire liée à l’âge (DMLA)
- Santé Publique France. Quand la malvoyance s’installe. Guide pratique à l’usage des adultes et de leur entourage
Rédaction
Le contenu de ce dossier a été élaboré par :
- Corinne Hachet, Conseillère technique et rééducatrice pour les personnes déficientes visuelles,
- Dr Sabine Le Gouvello médecin ophtalmologiste,
- L’équipe Offre Prévention de la Mutualité Française.



 04 76 15 27 80
04 76 15 27 80